Syndrome de Horner Symptômes, causes, traitement
Le Syndrome de Horner o le syndrome de Bernard-Horner d'un trouble neurologique causé par une origine d'interruption ou de blessure des voies nerveuses sympathiques quelque part dans son trajet à partir du système nerveux sur le globe oculaire (Herrero-Morin et al., 2008).
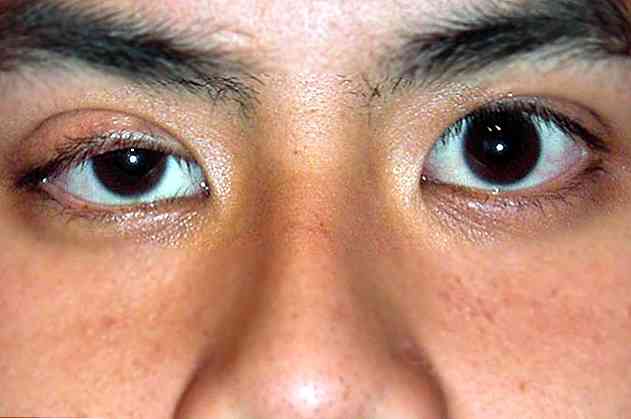
Cliniquement, le syndrome de Horner se caractérise par la présentation des différentes altérations ophtalmologiques et sympathiques, parmi lesquels on trouve myosis, ptosis ou anhidrosis, entre autres (Rodriguez-Sanchez, Vadillo, Herrera-Calo et Morenco de la Fuente , 2016).
Le syndrome de Horner peut apparaître associé à une apparition acquise ou congénitale. De ce fait, son étiologie est liée à une grande variété de facteurs: accidents vasculaires cérébraux, formations tumorales, maux de tête et migraines, traumatismes cranio-encéphaliques, chirurgie, etc. (Vicente, Canelles, Díaz et Fons, 2014).
En ce qui concerne le diagnostic, cette pathologie nécessite à la fois un examen physique et ophtalmologique, ainsi que l'utilisation de différents tests. L'un des tests les plus utilisés pour confirmer sa présence et localiser la cause du syndrome est le test des gouttes oculaires, accompagné de certaines techniques de neuroimagerie (Escrivá et Martínez-Costa, 2013).
Enfin, bien qu’il n’existe pas d’approche thérapeutique spécifique pour le syndrome de Horner, l’objectif essentiel de l’intervention médicale est le traitement, le contrôle et l’élimination de la cause étiologique (Mayo Clinic, 2014).
Caractéristiques du syndrome de Horner

Le syndrome de Horner est un type de pathologie qui affecte principalement l'œil et les zones environnantes d'un côté du visage, à la suite de blessures subies par diverses branches nerveuses (Genetics Home Reference, 2016).
Plus précisément, il existe une interruption de la voie sympathique allant du cerveau aux zones oculaires (Pizarro et al., 2006).
Notre système nerveux est divisé en deux sections selon les caractéristiques anatomiques de celui-ci (Redolar, 2014):
D'une part, nous trouvons le système nerveux central (SNC), composé principalement du cerveau ou du cerveau et de la moelle épinière.
D'autre part, le système nerveux périphérique (SNP) comprend les ganglions des nerfs crâniens et spinaux responsable du transport de l'ensemble moteur et de l'information sensorielle de façon bidirectionnelle entre les centres du cerveau et les différentes parties du corps.
De plus, dans cette dernière subdivision, on peut distinguer deux autres systèmes fondamentaux:
Le premier concerne le système nerveux autonome (ANS), dont la fonction essentielle est le contrôle de la régulation interne de l'organisme, c'est-à-dire des fonctions involontaires ou automatiques essentielles dans les organes internes.
Tandis que l’autre se réfère au système nerveux somatique (SNS), chargé de contrôler le flux d’informations entre la structure du corps et les organes internes, avec différentes zones du système nerveux central.
Dans ce dernier cas, nous pouvons identifier trois composants fondamentaux, les branches sympathique, parasympathique et entérique.
Dans ce cas, la zone sympathique est celle qui nous intéresse. Ceci est essentiellement responsable de la régulation de la mobilisation organique et corporelle en présence d'un événement ou d'une situation de danger, réel ou potentiel.
La branche nerveuse sympathique est capable de contrôler une grande variété de mouvements involontaires et de réponses homéostatiques organiques.
A un niveau spécifique, il est lié à la transpiration, à l'augmentation ou à la réduction de la fréquence cardiaque, à la dilatation des pupilles, aux mouvements de la motricité, à la bronchodilatation, etc.
Par conséquent, la présence de lésions transitoires ou permanentes dans différentes sections du système sympathique peut entraîner le développement des caractéristiques cliniques du syndrome de Horner.
Cette pathologie a été initialement décrite par le chirurgien ophtalmologique Johann Friedrich Horner (1869) (Ioli, 2002).
Dans son rapport clinique, il a évoqué un cas d'un patient d'environ 40 ans dont la pathologie était caractérisée par (Ioli, 2002):
- Descente unilatérale ou chute de la paupière.
- Diminution de la contraction pupillaire.
- Déplacement du globe oculaire.
- Altération de la production de sueur.
De plus, Horner a identifié une association significative de ces signes cliniques avec une lésion du nerf sympathique au niveau cervical (Ioli, 2002).
Un nombre important de cas de syndrome Horner a identifié une association avec des blessures ou des blocages des fibres nerveuses sympathiques à différents niveaux (Avellanosa, Vera, Morillas, Gredilla et Gilsanz, 2006):
- Centrale: interruption localisée au niveau de la moelle cervicale, du tronc cérébral ou de l'hypothalamus.
- Périphérique: Le niveau d'interruption préganglionnaire localisée (col de l'utérus médiastin antérieur, du poumon ou de l'os apex cervicotorácia) ou postganglionnaires (zones de sinus caverneux, la base du crâne, la carotide ou de ganglion cervical supérieur).
Par conséquent, le syndrome de Horner peut provoquer une paralysie du muscle dilatateur iris (myosis), Müller muscle (ptosis), les fibres de sudomoteurs et vasomotrice (anhidrosis, la vasodilatation, de la rougeur, etc.) (Avellanosa, Vera, Morillas, Gredilla et Gilsanz, 2006).
Les classifications médicales les plus récentes définies syndrome Horner comme une condition médicale caractère neurologique, dommage causé par des voies nerveuses qui vont du cerveau aux yeux et le visage (naissance Guide blessures, 2016).
Bien que ce soit une maladie qui ne provoque généralement pas d'anomalies significatives de l'état fonctionnel capacité visuelle ou générale de la personne concernée, la cause de lésions nerveuses peuvent causer d'autres complications médicales graves (Genetics Home référence, 2016).
Statistiques
Différentes enquêtes épidémiologiques considèrent que le syndrome de Horner est un trouble rare dans la population générale (Genetics Home Reference, 2016).
En général, on estime que l'incidence de ce syndrome varie d'environ 1 cas pour 6 250 naissances (Genetics Home Reference, 2016).
Cependant, il existe peu de données sur les chiffres de prévalence au stade de l'enfance, de l'adolescence ou de l'adulte.
En outre, le National Institute for Rare Disorders (2016) indique que le syndrome de Horner peut survenir chez les femmes et les hommes, dans différents groupes d'âge ou dans tout groupe géographique ou ethnique / racial spécifique.
Signes et symptômes les plus fréquents

Les caractéristiques cliniques du syndrome de Horner sont associées à la zone ophtalmologique et aux fonctions homéostatiques de l'organisme.
Normalement, toutes les altérations se produisent unilatéralement, c’est-à-dire qu’elles ne touchent qu’un seul côté du visage ou du corps (Institut national des maladies rares, 2016).
Cette maladie se caractérise essentiellement par une triade symptomatique de ptosis, myosis et anhidrosis, qui sera décrit ci-dessous (Pardal Souto, Alas Barbaito, Taboada Perianes, 2014):
Ptosis
Le terme ptosis désigne la chute anormale des paupières supérieures (Institute of Ocular Microsurgery, 2016).
Bien que cela peut être dû à différents facteurs (faiblesse musculaire, le relâchement cutané, le processus de la maladie, le vieillissement, etc.), dans le cas du syndrome de Horner est causée par des lésions nerveuses (National Institutes of Health, 2016).
Plus précisément, il a été associé à des lésions situées à la terminaison nerveuse qui innervent le muscle de Müller (Iolli, 2002).
Le muscle de Müller, également appelé muscle palpébral levator, est principalement responsable de maintenir les paupières dans une position fonctionnelle et de permettre leur mouvement volontaire.
Sur le plan visuel, on peut observer que la paupière supérieure est décrochée ou dans une position plus basse que d'habitude (National Institutes of Health, 2016).
Normalement, la ptose ne concerne qu'un œil. Il n'est généralement pas associé à d'autres types de pathologies ophtalmologiques qui réduisent la capacité visuelle de la personne qui en souffre.
Cependant, certains cas ont été décrits dans ce qui vision floue ou double, larmoiement accru, les épisodes de douleur ou amblyopie (oeil paresseux), secondaire à ptosis (National Institutes of Health, 2016) se développe.
Miosis
Un autre des signes caractéristiques du syndrome de Horner est la présence d'une contraction anormale de l'iris oculaire (Iolli, 2002).
L'iris est l'une des structures des yeux. C'est une membrane musculaire responsable, avec l'élève, de réguler la quantité de lumière qui y accède par sa contraction et sa dilatation (National Institutes of Health, 2016).
Sur le plan visuel, nous identifions l'iris comme la zone circulaire colorée des yeux (National Institutes of Health, 2016).
Le plus commun dans le syndrome de Horner est un dysfonctionnement des muscles qui contrôlent l'ouverture de l'iris et de la pupille. Il semble donc généralement plus fermé que d'habitude à la stimulation lumineuse (Iolli, 2002).
En outre, il est également probable que d’autres types de modifications seront développés (Iolli, 2002):
- Congestion conjonctivale: dans de nombreux cas, l'inflammation et la rougeur des tissus conjonctifs oculaires peuvent être appréciées.
- Hétérochromie de l'iris: fait référence à la présence d'une couleur asymétrique de l'iris des yeux, c'est-à-dire que l'un a une certaine couleur et l'autre une apparence grisâtre ou bleuâtre.
- Enophtalmie: avec ce terme nous nous référons à un déplacement des yeux. Au niveau visuel, nous pouvons observer comment un ou les deux yeux se déplacent vers l’intérieur de l’orbite.
Bien que de graves problèmes de santé ne soient pas pris en compte, dans certains cas, cela peut nuire à la capacité et à l'efficacité visuelle de la personne atteinte.
Anhidrose
Le terme anhidrose est utilisé dans la littérature médicale pour désigner une altération de la production de sueur (National Institutes of Health, 2015).
Dans le cas du syndrome de Horner est généralement identifié une absence ou une réduction drastique de la transpiration dans les zones du visage, des zones de cou ou la poitrine (Iolli, 2002).
Cependant, comme dans les cas précédents, cette condition se produit généralement unilatéralement, d'un côté du visage ou du corps (Escriva et Martínez-Costa, 2013).
Bien que les cas bénins ne comporte pas de grandes complications médicales, anhidrosis peut évoluer vers des changements importants dans la régulation de la température corporelle (National Institutes of Health, 2015).
Autres modifications
En fonction de la gravité des lésions nerveuses, d'autres complications médicales peuvent se produire, comme une augmentation générale de la température corporelle des zones touchées, rougeur du visage, les sécrétions nasales, super-sensibilité, larmoiement (larmoiement abondant), entre autres ( Iolli, 2002).
Les causes
Le syndrome de Horner peut avoir une origine acquise (après la naissance) ou congénitale (avant la naissance), tous deux liés à des altérations neurologiques.
Il existe une grande variété de facteurs pouvant conduire à des lésions de la branche nerveuse sympathique et, par conséquent, au développement du syndrome de Horner.
Normalement, les blessures sont généralement divisées en trois groupes (Mayo Clinic, 2014):
Premier ordre
L'atteinte est généralement située dans la voie nerveuse qui va de l'hypothalamus, du tronc cérébral jusqu'aux régions supérieures de la moelle épinière.
Dans ce cas, les facteurs étiologiques les plus courants sont les suivants:
- Accident cérébrovasculaire.
- Traumatisme crânien.
- Traumatisme dans le cou.
- Formation de tumeur
- Pathologie ou maladie démyélinisante.
- Sirigomélie (formation de kystes médullaires)
Deuxième ordre
L'atteinte est généralement située dans la voie nerveuse qui s'étend des zones de la moelle épinière à la partie supérieure de la poitrine et du cou.
Dans ce cas, les facteurs étiologiques les plus courants sont les suivants:
- Tumeurs pulmonaires
- Tumeurs liées à la myéline (Shwannoma).
- Lésions aortiques
- Chirurgie thoracique
Troisième ordre
L'atteinte se situe généralement dans les voies nerveuses qui s'étendent du cou à la peau du visage et à la structure musculaire de l'iris et des paupières.
Dans ce cas, les facteurs étiologiques les plus courants sont les suivants:
- Lésion aortique dans le cou.
- Blessure de la veine jugulaire dans le cou.
- Formation de tumeur ou processus infectieux dans les zones proches de la base du crâne.
- Épisodes de migraine.
- Épisodes de céphalées en grappe.
Par ailleurs, plusieurs facteurs étiologiques plus fréquents chez les enfants ont également été identifiés (Mayo Clinic, 2014):
- Blessure traumatique au cou ou aux épaules pendant l'accouchement.
- Altération de l'aorte congénitale.
- Formation de tumeur au niveau neurologique.
Diagnostic
Le diagnostic du syndrome de Horner repose fondamentalement sur l'identification des signes cliniques, de la lésion nerveuse et de la cause étiologique.
Analyse clinique
Un examen physique généralisé est généralement effectué, accompagné d'une analyse de la position palpébrale, de l'intégrité musculaire de l'iris et de la transpiration.
Dans le cas de la position palpébrale, il est possible d'identifier les défauts de placement au niveau visuel.
Cependant, en cas de contraction de l'iris et de la pupille, il est nécessaire d'utiliser d'autres méthodes que l'analyse visuelle (Iolli, 2002).
- Stimulation de la lumière.
- Test de gouttes oculaires.
- Test de chlorhydrate de cocaïne.
- Test à l'hydroxyamine.
Enfin, pour évaluer la transpiration, on utilise généralement un relevé du taux de production de sueur dans diverses zones du corps.
Identification d'une lésion nerveuse et cause étiologique
Dans ce cas, les techniques utilisées reposent essentiellement sur la neuroimagerie des zones cérébrales et périphériques (Iolli, 2002).
- Tomodensitométrie.
- Résonance magnétique nucléaire.
Traitement
Comme nous l'avons noté dans la description initiale, il n'y a pas de traitement curatif ou spécifique pour le syndrome de Horner (Mayo Clinic, 2014).
Toutes les interventions médicales sont axées sur le traitement de la cause étiologique (Mayo Clinic, 2014).
La plupart du temps, le syndrome de Horner est dû à la présence d'une tumeur ou d'une lésion traumatique. Dans les deux cas, il est possible d'utiliser des procédures chirurgicales et pharmacologiques pour leur élimination (National Organisation for Rare Disorders, 2016).
Références
- Avellanosa J., Vera J., Morillas P., Gredilla E. et Gilsanz F. (2006). Syndrome de Horner et bloc de plexus brachial ipsilatéral dans le cas d'une analgésie péridurale pour le travail. Rev. Soc. Esp. Douleur.
- Guide des blessures à la naissance. (2016). Syndrome d'Horner Extrait du guide des blessures à la naissance.
- Escrivá, E. et Martínez-Costa, L. (2013). Syndrome de Horner incomplet en tant que signe de présentation de l'épendymome du quatrième ventricule. Arch Soc Esp Oftalmol.
- Herrero-Morín et al. (2008). Syndrome de Horner congénital. Anpedi.
- Ioli, P. (2002).Le syndrome de Claude Bernard-Horner et d'autres inconnus. Magazine de l'hôpital communautaire privé.
- Clinique Mayo (2014). Syndrome de Horner. Obtenu à la clinique Mayo.
- NIH. (2015). Paupières tombées. Obtenu à partir de MedlinePlus.
- NIH. (2016). Syndrome de Horner. Récupéré de Genetics Home Reference.
- NORD. (2016). Syndrome d'Horner Récupéré de l'Organisation nationale des maladies rares.
- Pizarro, M., V. Campos, S. Irarrázaval, T. Mesa, Escobar, R. et Hernández, M. (2006). Syndrome de Horner pédiatrique: analyse de 5 cas. Obtenu par Scielo.
- Rodríguez-Sánchez, E., Vadillo, J., Herrera-Calo, P., et Marenco de la Fuente, M. (2016). Syndrome de Horner après analgésie épidurale pour l'accouchement. Rapport de trois cas. Rev Colomb Anestesiol.
- Vicente, P., E. Canelles, Diaz, A. et A. Fons (2014). Syndrome de Horner irréversible après sympathectomie thoracoscopique bilatérale. Arch Soc Esp Oftalmol.


